临床危急值报告制度和流程及登记本
临床危急值报告制度和流程
一、本制度适用于检验科、影像科室、特检科、内窥镜室、超声科等医技科室。
二、各医技科室工作人员发现“危急值”情况时,检查(验)者首先要确认仪器、设备和检查过程是否正常,操作是否正确;核查检验(查)标本是否有错;检验(查)项目质控、定标、试剂是否正常;仪器传输是否有误;查对患者是否有错,并做好检验(查)项目复查。
三、医技科室工作人员在确认检查(验)过程各环节无异常的情况下,应立即电话通知临床科室人员“危急值”项目和结果,不得瞒报、漏报或延迟报告,并在《检查(验)危急值报告登记本》上逐项做好“危急值”报告登记,包括检验(查)日期、患者姓名、住院号、病床号、检验(查)项目、检验(查)结果、复查结果、临床电话、临床联系人、报告人等项目。
四、临床科室只限医护人员能够收接有关“危急值”报告的电话,防止非医护人员接收或出现因找人而贻误救治和处理时机的现象发生。
五、临床科室医护人员对接听的口头或电话通知的“危急值”或其他重要的检验(查)结果,接听者必须规范、完整地记录被检验(查)姓名、结果、报告者姓名、接收时间等,确认后方可提供医师使用。
六、临床医生接到危急界限值的报告后应及时识别,若与临床症状不符,应关注标本的留取情况,如有需要,应重新留取标本进行复查。若与临床症状相符,应采取相应措施进行救治,必要时及时报告上级医师、科室负责人和医务部,“危急值报告”处置情况应在病程记录中体现。
七、各科室应定期检查和总结“危急值报告”工作,重点是追踪了解危重患者救治的变化,或是否由于有了危急值的报告而有所改善,提出“危急值报告”持续改进的具体措施,对“危急值报告制度”运作情况进行评价,通过“危急值报告制度”的落实,不断提高医疗质量,保障医疗安全。
目前提供的危急值项目和范围:
一、检验科“危急值”项目及报告范围:

二、心电图室“危急值”项目及报告范围:
1、心脏停搏
2、急性心肌缺血(不适宜平板)
3、急性心肌损伤
4、急性心肌梗死
5、致命性心率失常
(1)心室扑动、颤动
(2)室性心动过速
(3)多源性、ront型室性早搏
(4)频发室性早搏并Q-T间期延长
(5)预激伴快速心房颤动
(6)心室率大于180次/分的心动过速
(7)二度Ⅱ型及高度、三度房室传导阻滞
(8)心室率小于45次/分的心动过缓
(9)大于2秒的心室停搏
三、影像科室(放射科、CT室、核磁共振室)“危急值”项目及报告范围:
(一)CT室“危急值”项目及报告范围:
1、严重的颅脑血肿、挫裂伤、蛛网膜下腔出血的急性期
2、硬膜下/外血肿急性期
3、脑疝
4、颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上)
5、液气胸,尤其是张力性气胸(除外复查病人)
6、肺栓塞
7、急性主动脉夹层
8、消化道穿孔
9、急性胰腺炎
10、肝脾胰肾等腹腔脏器出血
11、眼眶内异物
(二)核磁共振室“危急值”项目及报告范围:
颅内急性大面积脑梗死(范围达到一个脑叶或全脑干范围或以上)
(三)放射科“危急值”项目及报告范围:
1、一侧肺不张
2、气管、支气管异物
3、液气胸,尤其是张力性气胸(大于50%以上)
4、急性肺水肿
5、心包填塞、纵隔摆动
6、急性主动脉夹层动脉瘤
7、食道异物
8、消化道穿孔、急性肠梗阻(包括肠套叠)
9、外伤性膈疝
10、严重骨关节创伤:
(1)脊柱骨折伴脊柱长轴成角畸形;
(2)多发肋骨骨折伴肺挫裂伤及或液气胸;
(3)骨盆环骨折。
四、超声科“危急值”项目及报告范围:
1、急诊外伤见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂出血的危重病人
2、大量心包积液,前壁前厚度大于等于3cm,合并心包填塞
3、怀疑宫外孕破裂并腹腔内出血
4、晚期妊娠出现羊水过少、心率过快
五、内窥镜室“危急值”项目及报告范围:
1、食管或胃底重度静脉曲张伴明显出血点或红色征阳性或活动性出血;
2、胃血管畸形,消化性溃疡引起消化道出血;
3、巨大、深在溃疡(引起穿孔、出血);
4、上消化道异物(引起穿孔、出血);
六、超声科“危急值”项目及报告范围:
1、急诊外伤见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂或大血管破裂出血的危重病人;
2、大量心包积液,前壁前厚度大于等于3cm,合并心包填塞;
3、急性心肌梗塞或外伤致心脏破裂合并心包填塞;
4、心脏普大并合并急性心衰;
5、大面积心肌坏死;
6、 急性胆囊炎考虑胆囊化脓并急性穿孔的患者;
7、考虑急性坏死性胰腺炎;
8、宫外孕破裂并腹腔内出血;
9、晚期妊娠出现羊水过少、心率过快;
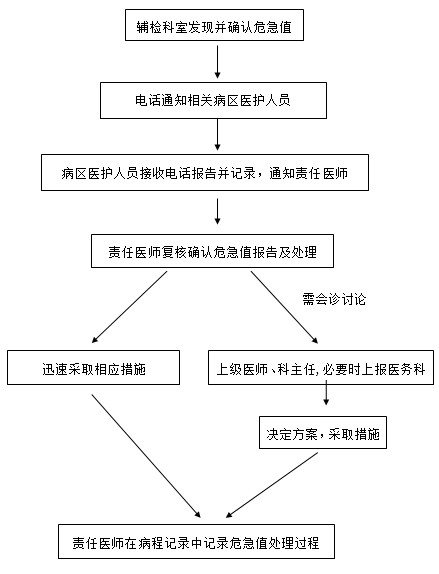
危急值报告及处理流程图
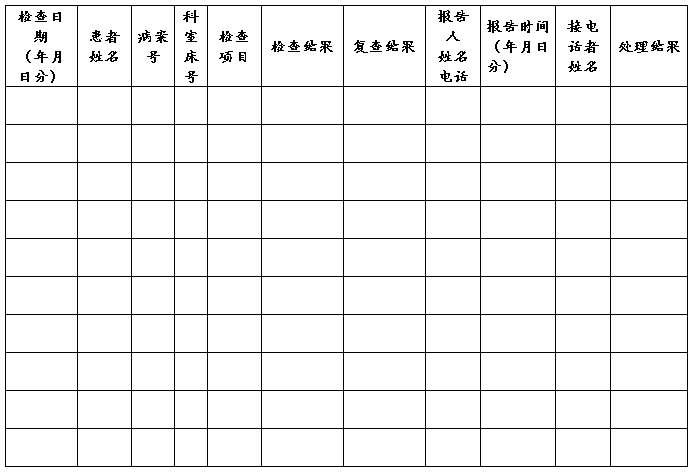
__________________科室临床“危急值”报告登记表(临床科室用表)

__________________科室临床“危急值”报告登记表(医技科室用表)
第二篇:临床危急值报告制度和流程
临床危急值报告制度和流程
一、为提高科室工作质量,避免医疗事故的发生。使临床能及时掌握病人情况,并提出处理意见,特制订危急值报告制度。
1、医技科室工作人员发现“危急值”情况时,检查(验)者首先要确认仪器、设备和检查过程是否正常,操作是否正确;核查检验标本是否有错,检验项目质控、定标、试剂是否正常,仪器传输是否有误。在确认检查(验)过程各环节无异常的情况下,需立即电话通知临床科室人员“危急值”结果,并在《危急值报告登记本》上逐项做好“危急值”报告登记。
2、临床科室人员在接到“危急值”报告电话后,应在临床科室《危急值报告登记本》上做好记录,同时及时通知主管医生或值班医生。
3、主管医生或值班医生如果认为该结果与患者的临床病情不相符,应进一步对病人进行检查;如认为检验结果不符,应关注标本留取情况。必要时,应重新留取标本送检进行复查。若该结果与临床相符,应在30分钟内结合临床情况采取相应处理措施,同时及时报告上级医师或科主任。
4、主管医生或值班医生需6小时内在病程中记录接收到的“危急值”报告结果和所采取的相关诊疗措施。
二、各临床、医技科室在实际诊疗工作,如发现所拟定“危急值”项目及“危急值”范围需要更改或增减,请及时与医务科联系,以便逐步和规范“危急值”报告制度。
三、检验科危急值报告流程:
检验科将过程中出现的危急值,严格按照危急值报告流程执行:
1、重复检测标本,有必要时须重新采样。
2、对于首次出现危急值的病人,操作者应及时与临床联系并告知检验结果,及检验人员姓名,并询问接受报告人员的姓名。
3、检验科按危急值登记要求详细记录患者姓名、门诊号(或住院号.科室.床号)、收样时间、出报告时间、检验结果(包括记录重复检测结果)、向临床报告时间、报告接收人员姓名和检验人员姓名等。
4、必要时检验科应保留标本备查。
四、如病人检验结果进入危急值提醒范围,计算机系统将提示。
1、医生工作站,病人列表界面的病人床号前、以及化验报告的条目、以及报告单内的异常指标前都显示一个红色的“危”字。
2、前两处红色“危”字在报告后16小时自动消失。
3、异常指标前的危字永久保留。
五、危急值的定义进行不定期的维护:
1、临床科室如对危急值标准有修改要求,或申请新增危急值项目,请将要求书面成文。科主任签字后交检验科修改。
2、检验科按临床要求进行修改,并将申请保留。
3、如遇科室间标准、要求不统一,提交医务科协商解决。
附件:目前提供的危急值项目和范围:
(一)、检验科

(二)、功能科
1、心脏停搏
2、急性心肌缺血(不适宜平板)
3、急性心肌损伤
4、急性心肌梗死
5、致命性心率失常
(1)心室扑动、颤动
(2)室性心动过速
(3)多源性、ront型室性早搏
(4)频发室性早搏并Q-T间期延长
(5)预激伴快速心房颤动
(6)心室率大于180次/分的心动过速
(7)二度Ⅱ型及高度、三度房室传导阻滞
(8)心室率小于45次/分的心动过缓
(9)大于2秒的心室停搏
(三)、放射科
1、一侧肺不张
2、气管、支气管异物
3、液气胸,尤其是张力性气胸(大于50%以上)
4、急性肺水肿
5、心包填塞、纵隔摆动
6、急性主动脉夹层 动脉瘤
7、食道异物
8、消化道穿孔、急性肠梗阻(包括肠套叠)
9、外伤性膈疝
10、严重骨关节创伤:(1)脊柱骨折伴脊柱长轴成角畸形;(2)多发肋骨骨折伴肺挫裂伤及或液气胸;(3)骨盆环骨折。
(四)、超声科
1、急诊外伤见腹腔积液,疑似肝脏、脾脏或肾脏等内脏器官破裂出血的危重病人
2、大量心包积液,前壁前厚度大于等于3cm,合并心包填塞
(五)、病理科
1、冰冻结果出来后。
2、特殊情况(如标本过大,取材过多,或多个冰冻标本同时送检等),报告时间超过30分钟时。
3、对送检的冰冻标本有疑问或冰冻结果与临床诊断不符时。
4、遇疑难病例,冰冻不能出具明确结果时。
- 危急值报告流程图
-
临床危急值报告制度和流程及登记本
临床危急值报告制度和流程一、本制度适用于检验科、影像科室、特检科、内窥镜室、超声科等医技科室。二、各医技科室工作人员发现危急值情况…
-
危急值报告制度及流程图
关于对危急值报告制度与处理的通知各科室检验科危急值是指当这种检验检查结果出现时表明患者可能正处于有生命危险的边缘状态临床医生需要及…
-
医院危急值报告制度及流程
危急值报告制度及流程危急值表示危及生命的检验检查结果为了临床医生能及时准确得到危急值的检验检查信息争取最佳抢救时机挽救患者生命特制…
-
危急值报告程序
危急值报告程序1目的对检验危急值报告的过程进行规范和有效控制以保证危急值结果能及时被临床利用使患者的危急情况得到及时的处理2范围适…
-
临床“危急值”报告制度
临床危急值报告制度1资料目录1临床危急值报告制度2临床危急值项目表3医院危急值报告流程4人民医院病房门急诊危急值处理流程5人民医院…
-
临床危急值报告制度和程序
临床危急值报告制度和处理流程目的为促进临床医技科室之间的与合作在遇紧急或抢救情况下医技科室向临床科室提供准确的诊断信息更好地为患者…
-
医院危急值报告制度及流程(以前下发过)
危急值报告制度及流程危急值表示危及生命的检验检查结果为了临床医生能及时准确得到危急值的检验检查信息争取最佳抢救时机挽救患者生命特制…
-
临床危急值报告制度和程序[1]
中医康复科临床危急值报告制度和处理流程为加强对临床危急值的管理确保将危急值及时报告临床医师以便临床医师采取及时有效的治疗措施确保病…
-
危急值报告制度及流程图
危急值报告制度与工作流程一危急值的定义危急值CriticalValues是指当这种检验检查结果出现时表明患者可能正处于有生命危险的…
-
危急值报告制度执行情况总结
检验科“危急值”报告制度执行情况总结我院实行“危急值”报告制度已五年了,危急值报告制度在不断实践中被临床医务人员广泛知晓和自觉执行…